
Interrogato sulla possibilità di una nuova chiusura massiccia delle attività sociali ed economiche a fronte del dilagare della pandemia nel Paese, il presidente del Consiglio Conte ha più volte dichiarato che non vi sarà e non vi dovrà essere un nuovo confinamento paragonabile a quello della scorsa primavera. Al di là dei proclami di principio, da cosa dipende davvero la possibilità di evitare nuove soluzioni così drastiche come quelle sperimentate in Italia e altrove tra marzo e aprile senza dover assistere impotenti alla morte – evitabile – di migliaia di persone?
Dopo un’estate relativamente quieta con numeri di contagi molto bassi, la realtà ci mostra, purtroppo, che l’emergenza è tutt’altro che finita: il vaccino, da un lato, è verosimilmente ancora lontano e ha inevitabili tempi di sperimentazione non comprimibili; e la circolazione del virus, dall’altro, ha ripreso la sua corsa con i tristi effetti che già si stanno verificando e che andranno a manifestarsi sempre più nelle prossime settimane.
Che fare dunque? La domanda potrebbe sembrare di esclusiva competenza sanitaria e non piegabile a considerazioni di tipo politico ed economico. In realtà, però, così non è per due ordini di ragioni.
In primo luogo, perché la stretta necessità o meno di un intervento emergenziale come il confinamento è inscindibilmente legata al grado di preparazione di un sistema socioeconomico e sanitario di fronte alla pandemia; in secondo luogo, perché ogni diversa soluzione, o anche solo tamponamento dell’emergenza sanitaria, ha ripercussioni differenti sui diversi strati sociali e ha dunque immediate implicazioni politiche.
Partiamo dal primo aspetto. Oltre ogni considerazione specialistica di tipo medico vi è una verità di fondo piuttosto semplice: atteso che l’obiettivo prioritario sia quello di salvare il maggior numero possibile di vite umane, la durezza dei provvedimenti di chiusura, distanziamento e isolamento sociale è inversamente proporzionale a due fattori cruciali. A monte, vi è la capacità organizzativa di tutti quei nodi cruciali della vita quotidiana da cui dipende una parte non trascurabile del rischio di diffusione del virus: dai trasporti alla scuola, fino alle regole di organizzazione del lavoro a distanza e delle attività economiche pubbliche e private; a valle, vi è la tenuta di un sistema sanitario nazionale a fronte delle crescenti richieste di ricovero e di terapia intensiva e sub-intensiva. Ebbene, si può tristemente dire che sugli aspetti più suscettibili di intervento diretto da parte del Governo, a distanza di sei mesi dall’esplosione della pandemia è stato fatto davvero molto poco. Iniziamo dal punto più sensibile: lo stato della sanità.
–
Lo stato della sanità italiana prima e dopo lo scoppio della pandemia
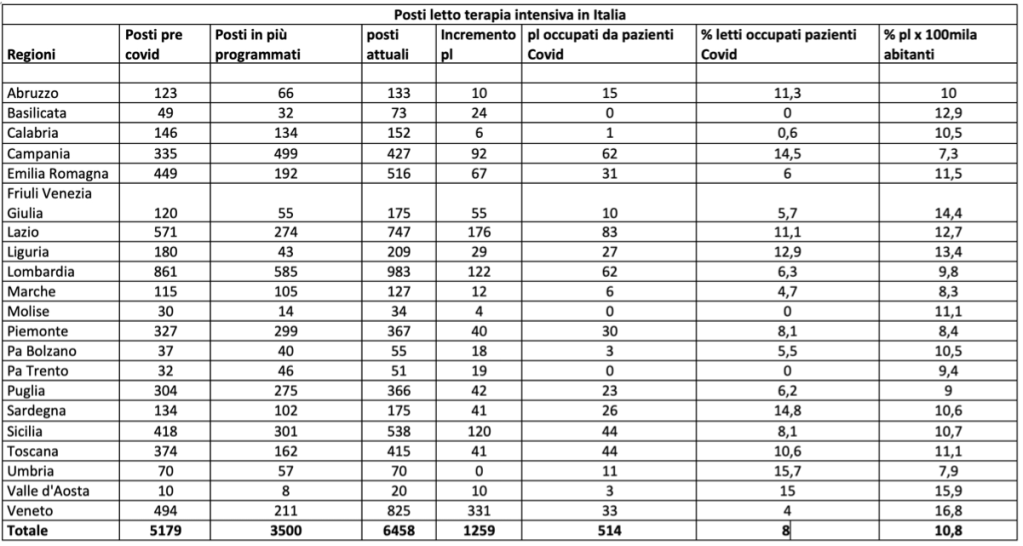
Nel ‘decreto “Rilancio’ di maggio, a tempesta in parte sopita, il Governo italiano aveva tracciato una programmazione di potenziamento dei posti letto in terapia intensiva e subintensiva necessari per la cura dei casi più gravi di polmonite virale da Covid-19. Per quanto concerne le terapie intensive, si prevedeva un aumento di 3.500 posti letto da aggiungere ai 5.179 preesistenti (+67%). Con ulteriori 1.400 circa posti di terapia sub-intensiva programmati si sarebbe arrivati ad una somma di posti per cure critiche (intensiva più sub-intensiva) pari a 12.450 dai precedenti 7.550. Un aumento programmato non trascurabile che avrebbe portato, se compiuto, il rapporto tra terapie intensive e popolazione da 8,5 a 14 posti ogni 100.000 abitanti, e il rapporto terapie intensive + subintensive/popolazione da 12,5 a poco più di 20 per ogni 100.000 abitanti.
Questa previsione di aumento è stata ad oggi del tutto disattesa. Come dichiarato dal commissario per l’emergenza sanitaria Arcuri, prima della pandemia le terapie intensive erano 5.179 e ora ne risultano attive 6.628. Inoltre, altri 1.600 posti sarebbero disponibili per le Regioni, ma sono ancora da attivare.
Per comprendere l’entità della variazione di terapie intensive programmata bisogna poi considerare il punto da cui si partiva: una dotazione di terapie intensive e subintensive pari a 12,5 ogni 100.000 abitanti, davvero pochi anche rispetto a molti altri paesi europei, come viene mostrato nella tabella sottostante (i dati riportati in Tabella 1, riferiti al 2012, sono tratti da un articolo scientifico). L’Italia si trova al di sotto della media europea e ha addirittura una disponibilità dei posti letto in terapia intensiva per 100.000 abitanti che è meno della metà della Germania.

Evidentemente, una pandemia di queste proporzioni avrebbe richiesto, e richiede ancora, investimenti sanitari ben più decisi, in grado di innovare profondamente il sistema di cura. Tanto più ciò è vero se si tiene conto della forte indesiderabilità sociale di un lockdown generalizzato che per non essere attuato richiede necessariamente la presenza di un sistema sanitario all’altezza della situazione.
La seconda considerazione è che il livello di nuove terapie intensive previsto, già di per sé insufficiente, non è stato raggiunto neanche lontanamente. Limitatamente alle terapie intensive, dei 3.500 posti in più previsti, come ci ha ricordato Arcuri, ne sono stati realizzati solo 1.259, ovvero poco più di un terzo. Ne mancherebbero quindi all’appello quasi 2.250.
Perché le Regioni non hanno realizzato i posti letto aggiuntivi una volta dotate dei macchinari necessari per le terapie intensive? La risposta risiede soltanto in parte in una gestione lenta e inefficiente da parte dei territori, che pure certamente ha il suo peso. Altrettanto, se non più rilevante, è la grave mancanza di personale medico che trova le sue radici nelle politiche di taglio del personale attuate negli ultimi anni e nella scarsa reattività organizzativa e di spesa al momento dello scoppio dell’epidemia. Al punto tale che, come ricorda il report a cura dell’Alta Scuola di Economia e Management dei Sistemi Sanitari dell’Università Cattolica, campus di Roma: “il rapporto in Italia tra anestesisti-rianimatori e posti letto di terapia intensiva era di 2,5. Per ogni posto letto c’erano cioè 2,5 unità di personale. Considerata la risposta strutturale delle regioni, ovvero l’acquisizione di personale tramite bandi per posizioni a tempo indeterminato e determinato, e l’incremento di posti letto previsto dal decreto Rilancio, il rapporto scende a 1.6”. Un rapporto troppo basso, che evidentemente mette a rischio la capacità di gestire una terapia intensiva, con conseguenze molto gravi sulla tenuta del sistema di cura. Ancora, la Siaarti (Società Italiana di Anestesia Analgesia Rianimazione e Terapia Intensiva) ci dice che, in condizioni normali, mancano all’appello 4000 anestesisti: figurarsi in una situazione di emergenza come quella che stiamo vivendo! Ma se la gestione dell’emergenza è, in buona parte, ascrivibile al Governo in carica, l’ordinaria mancanza di personale medico anestesista chiama in causa le scelte di politica economica degli anni recenti, tutte basate sull’austerità. Un paradigma che l’attuale Governo si guarda bene dal mettere in discussione.
Ma qual è la conseguenza? Ancora una volta, occorre guardare ai dati, che ci dicono che ben 10 regioni, alcune delle quali molto popolose, sono molto vicine al superamento della soglia del 30% delle terapie intensive occupate da pazienti Covid da qui a un mese. Si tratta di Abruzzo, Campania, Emilia-Romagna, Liguria, Lombardia, Puglia, Sardegna, Toscana, Umbria, Valle d’Aosta. Superare questa soglia di sicurezza significa mandare in sofferenza quel che resta delle terapie intensive, ovvero quella parte dedicata alla normale attività ospedaliera: infarti, ictus, incidenti stradali, esiti di operazioni chirurgiche complesse. Attualmente il livello medio di saturazione è intorno al 15%. Con questi ritmi, non sembra improbabile che la soglia possa essere raggiunta molto presto. Questo vorrà dire che sarà sempre più difficile, per i malati ‘non-Covid’, trovare un sistema sanitario pronto a prenderli in carico.
Alle carenze sulle terapie intensive e sulle dotazioni di personale medico, poi, si sommano una caotica politica di tracciamento dei contagi con tamponi di massa organizzati malamente e con risorse non adeguate (e conseguenti file di ore da parte degli utenti) ed un cortocircuito di competenze e responsabilità rimpallate tra medici di base, pronto soccorso e centri per i tamponi che rischierà di esplodere totalmente all’arrivo delle ‘classiche’ influenze stagionali.
Va, inoltre, notata la forte disparità regionale nella dotazione delle terapie intensive, prima dell’emergenza ed ora, con situazioni di forte criticità come quelle della Campania con soli 7,3 posti letto in terapia intensiva per mille abitanti (e una scarsa chiarezza sulla reale disponibilità immediata di tutti i posti dichiarati) a fronte di una media nazionale, ad oggi, di 10,8 (si veda Tabella 2). Ennesimo segno dei danni prodotti, parallelamente alle politiche di tagli, dal processo di regionalizzazione della sanità pubblica avviato negli anni ’90 e portato a compimento con la riforma del Titolo V della Costituzione del 2001.
Insomma, sembra proprio che la combinazione degli effetti nefasti delle politiche di tagli di lungo periodo attuate negli ultimi anni e l’assenza di quello sforzo di spesa straordinario che sarebbe stato necessario sin dal principio dell’emergenza, abbia condotto non soltanto alle disgrazie della scorsa primavera, ma alla prosecuzione di quel disastro già ben visibile in questo inizio di autunno. Grottesco, poi, che il dibattito di questi giorni, sfruttando l’emotività dell’emergenza che torna a bussare alle porte, si sia impropriamente e volutamente spostato sulla presunta necessità di accettare i prestiti del MES, quando è evidente che lo Stato potrebbe reperire fondi ben più corposi tramite il consueto canale dell’indebitamento sui mercati.
–
L’austerità oltre la sanità
Le conseguenze dell’austerità di spesa sulla gestione della pandemia si vedono immediatamente anche in ambito extra-sanitario sulla gestione di tutti i servizi pubblici che proprio ai fini del contenimento dell’epidemia e rallentamento della curva dei contagi avrebbero necessitato di interventi corposi di potenziamento. Eclatante l’esempio dei trasporti per i quali i Comuni, strangolati dai vincoli di spesa, non hanno investito il dovuto per favorire una bassa capienza dei mezzi con le conseguenze ben note a qualunque lavoratore che debba spostarsi con il trasporto pubblico locale.
Per non parlare delle conseguenze più drammatiche della pandemia, quelle indirette legate alla crisi economica scatenatasi come conseguenza del blocco della produzione che, tamponata da interventi molto timidi e sostegni al reddito del tutto insufficienti, si sta scaricando brutalmente sui lavoratori. I recenti disordini di Napoli, indipendentemente dalla ambigua composizione della protesta, non possono che confermare quanto sia importante che una politica di chiusura e interruzioni delle attività economiche sia accompagnata da forti misure universali di sostegno al reddito senza le quali a pagare le conseguenze della lotta alla pandemia saranno i più fragili e i meno protetti.
–
Gli effetti asimmetrici dei provvedimenti di emergenza
A fronte delle scellerate scelte di politica economica degli anni recenti, nonché della inadeguatezza del Governo ad affrontare a monte e a valle il dilagare dell’epidemia e le sue conseguenze sanitarie e socioeconomiche, il rischio di nuove chiusure emergenziali diventa sempre più concreto. Al momento non sembra probabile, almeno nell’immediato, un ritorno al lockdowngeneralizzato del marzo scorso, e il Governo pare volersi orientare (come da ultimo DPCM) verso chiusure parziali tese ad evitare i maggiori assembramenti. Va però rilevato che la giungla di provvedimenti che vengono e verranno presi, dai più leggeri ai più drastici, non sono affatto neutrali rispetto alle conseguenze che hanno sulle diverse fasce di popolazione sia per gli effetti economici immediati, sia per gli effetti legati al vissuto quotidiano. Per le famiglie più disagiate senza garanzie di redditi a copertura della disoccupazione, per chi vive in case anguste con spazi promiscui e senza aree esterne, per chi soffre di condizioni di fragilità sociale e psicologica, la riduzione dei servizi pubblici di base e degli spazi di socialità e il confinamento negli spazi privati non ha le stesse conseguenze rispetto a chi invece vive situazioni molto più favorevoli.
Alla luce di questo, va ribadito che soltanto massicci e immediati investimenti in una sanità all’altezza dell’emergenza e interventi forti sull’organizzazione di servizi pubblici vitali come i trasporti e la scuola – assieme alla protezione delle fasce più deboli di popolazione a maggior rischio sanitario – potranno, forse, rendere i prossimi mesi più vivibili per tutti, sperando di non doversi ritrovare nuovamente di fronte alla tragica scelta binaria tra tutela della vita e tutela della socialità umana. Per poter seguire questo stretto e difficile equilibrio però vi è a priori una condizione ineludibile: la liberazione dal ricatto degli artificiali vincoli di bilancio asfissianti che condizionano così brutalmente le sfere più essenziali di organizzazione della vita di una collettività.































Commenti recenti